悪性黒色腫(メラノーマ)の情報
メラニン色素を産生する細胞(メラノサイト)ががん化した腫瘍で、ほとんどの場合、皮膚や粘膜に黒褐色の病変を形成します。本邦では年間に10万人あたり1〜2人が発症するまれな皮膚がんです。一般的に、皮膚がんは高齢の方に発生することが多いのですが、メラノーマは10〜20代の若い方にもできることがあります。白人では日本人の10倍以上の頻度で発症し、紫外線が原因になることが多いのですが、日本人のメラノーマは約半数が足の裏や爪といった紫外線曝露とは関係ない場所に発生します。転移しやすく悪性度が高いがんなので、早期診断/早期治療が重要です。早期のメラノーマは、盛り上がりのない平坦な色素斑で、左右非対称で不規則な形、色調に濃淡がある、境界が不鮮明な部分がある、色・形・大きさが徐々に変化する、といった特徴がありますので(図1、 2)、気になるホクロやシミがあればご相談ください。また生まれつきあるホクロ(先天性色素性母斑)は、非常にまれですが悪性化することがあるので、予防的に切除することもできます。
早期のメラノーマ
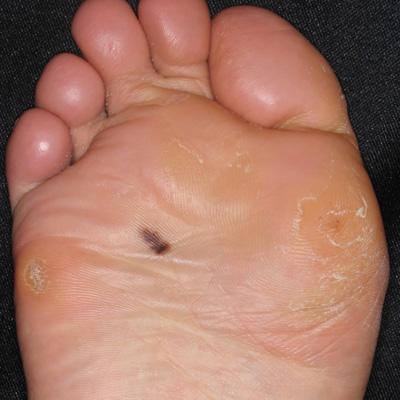
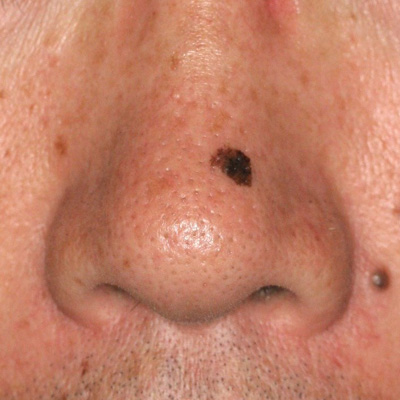
(図1) (図2)
治療について
ホクロやシミなどの良性の色素病変とメラノーマの区別にはダーモスコープという光学機械を用いた検査が有用ですが、確定診断には皮膚生検が必要です。ダーモスコープによる検査でメラノーマの疑いがある場合は、その色素病変から数mm離して病変全体を切除します。これは全切生検といって、色素病変の病理学的な診断だけでなく、色素病変がメラノーマであった場合に、病変の厚さを正確に測定するために非常に重要な検査です。メラノーマは腫瘍の厚さによって治療方針が異なります。もしがん細胞が表皮にとどまる場合は、転移を起こすことはありませんので、十分な範囲で切除するだけで完治が期待できます。一方、ある程度の厚み(1mm以上が目安になります)がある場合は、転移の可能性があるため、CTやPETなどによる画像検索を行います。メラノーマは最初にリンパ節に転移することが多いため(足底の場合はそけい部、手の場合は腋窩など)、検査でリンパ節までの転移が見つかった場合は、もとの病変(原発巣)の拡大切除と、リンパ節の切除(リンパ節郭清)を同時に行います。検査で明らかな転移がない場合は、原発巣の拡大切除の際に、センチネルリンパ節生検という、顕微鏡的な微小な転移でも見つけることのできる検査を行います。この検査で微小なリンパ節転移が見つかった場合は、後日リンパ節郭清を行うことがあります。原発巣の厚さ、センチネルリンパ節生検、リンパ節郭清の所見により、術後の再発・転移のリスクが高いと考えられる場合は、術後補助療法を行います。BRAF遺伝子変異の有無によって薬の選択が変わりますので、あらかじめ遺伝子検査を行います。手術ができない進行例では、免疫チェックポイント阻害薬や分子標的治療薬などによる治療を行います。BRAF遺伝子検査に加えて、PD-L1分子の検査が必要です。手術や術後補助療法が終了したあと、再発や転移の有無を確認するために定期的な通院と必要に応じて採血や画像検査を行います。通院頻度は最初は1〜3ヶ月に1回程度ですが、病状が安定すれば半年から1年に1回程度が一般的です。10年や20年といった長い時間が経ってから転移を起こすこともあるため、通院期間は設けず、可能な限り通院していただくことをおすすめしています。




